原发性脊髓肿瘤在儿童人群中发病率很低;室管膜瘤是儿童人群中继星形细胞瘤和胚胎源性肿瘤,发生率第三的肿瘤;儿童室管膜瘤 13% 发生于脊髓,脊髓室管膜瘤常位于颈胸脊髓内。
原发性髓外硬膜内室管膜瘤极其罕见,目前报道仅见于成人。近期,意大利热那亚大学 Mariasavina 教授等在 World Neursurgery 杂志上,报道了首例儿童原发性髓外硬膜内室管膜瘤伴软脑膜转移的病例。
病史及检查
一名 11 岁的女孩,因进展性颈痛、强直,左上肢无力,左侧手指瘫痪,步态不稳就诊。查体:颈抵抗,左上肢肌力减弱,伴肌萎缩。无大小便障碍,颅神经功能正常,无皮肤红斑及家族神经纤维瘤病病史。
多导睡眠图、体感诱发电位、听性脑干反应检查正常。性激素检查属正常范围。
颅脑脊髓 MRI 示:颈部椎管内多发囊性占位,向上至颅颈交界区,向下至 C4-C5。病变位于椎管的外侧,并使脊髓受压移位。从影像学分析,病变位于髓外。囊内成分信号与脑脊液相等,蛛网膜下腔梗阻伴脑室轻度扩张。
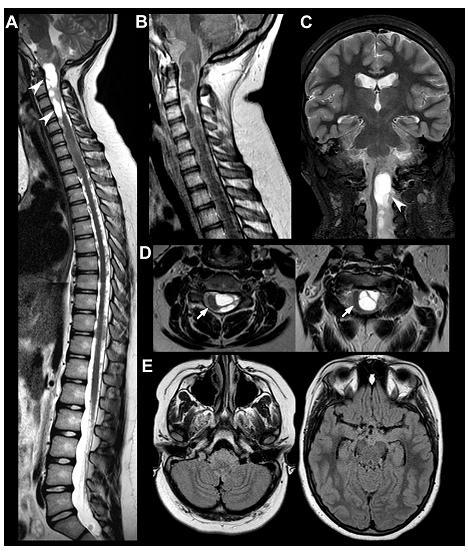
图 1. 就诊时颅颈 MRI 表现。矢状位 T2 序列(A)和 T1 增强序列可见多发性囊性病变,隔膜明显强化,向颅颈交界区及 C4-C5 扩展性生长;沿脊髓和马尾可见强化的实性结节样转移。冠状位(C)和水平位(D)T2 序列示囊性病变位于髓外外侧部;脊髓受压移位。水平 FLAIR(E)示结节颅内转移
患儿 2 年前因创伤后行 MRI 发现,颈髓已有髓外硬膜内病变。因此,现在可以排除原发性髓内病变外生性生长的可能。
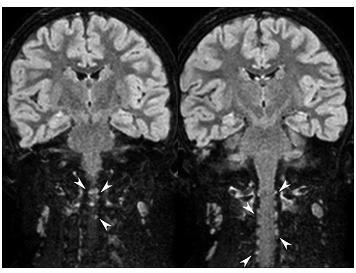
图 2. 患儿 9 岁外伤时 MRI 表现。冠状位 FLAIR 像示,沿颈髓表面软脑膜可见多发微小结节
手术过程
经枕下开颅联合 C1-C4 椎板切除入路切除肿瘤。术中进行神经电生理监测。硬脑膜打开后,在脊髓表面可见多发灰蓝色质软结节组织,压迫脊髓并包裹神经根。部分切除结节样组织后,可见髓外灰蓝色质软肿瘤。脊髓受压向右移位。
显微镜下,可见肿瘤与软脑膜经微血管相连。术中病理诊断为:室管膜瘤。肉眼下完全切除原发性病变,及切除部分继发性软脑膜转移结节。术后几天复查头颅 CT 示:交通性脑积水加重,再次行分流术。
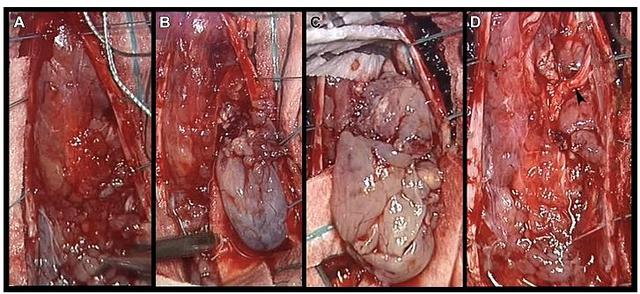
图 3. 术中所见。A. 枕下开颅联合 C1-C4 椎板切除,Y 型剪开硬膜后,脊髓表面可见灰蓝色结节肿瘤;B:肿瘤位于腹外侧,脊神经根后,脊髓受压移位。C:肉眼所见肿瘤表现:富含血管壁的多发性囊性病变;D:肿瘤完全切除及部分软脑膜转移结节切除后,可见脊髓和神经根
病理诊断
病理检查时,发现肿瘤的主要结构为血管周围假花环样改变,也可见真性室管膜花环。部分区域可见光滑囊壁内膜含有一层网状结构的特征性表现。
间变性细胞的核主要表现为「盐和胡椒粉状」染色质改变。胞浆内以嗜酸性粒细胞为主。散在可见血管增生和坏死,有丝分裂指数很低。免疫组化可见上皮抗原表达,雌孕激素受体免疫组化阴性。以上病理表现符合 WHO II 级室管膜瘤表现。
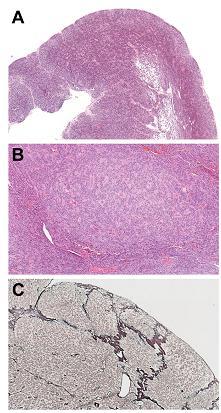
图 4. 显微镜下所见病理表现(A,B)。肿瘤中可见血管周假性花环样结构,核密度中等。C. 光滑的囊壁外膜内含有一层网状纤维。
术后
术后患者神经功能很快得到改善,MRI 示:肿瘤完全切除,脊髓受压解除,颈髓部分软脑膜结节切除。患儿后续接受了颅颈及骶尾部放射治疗。
术后随访 24 个月时,患儿症状完全缓解,MRI 示:肿瘤无复发,软脑膜转移结节明显减少。此时患者出现无症状性颈部后凸,使用 Minerva 矫形器保守治疗,以防后期肿瘤复发需再次手术治疗。术后随访 3 年无肿瘤复发时,植入颈部畸形矫形器。

图 5. 术后即刻复查 MRI(A-C)及随访 2 年时 MRI 表现(D,E)。术后 T1 矢状位增强序列 T2 冠状位可见肿瘤完全切除;C:T2 水平位可见脊髓受压解除;D:随访 2 年时,T2 矢状位和 T1 增强序列示软脑膜结节明显减少
八大要点总结
1. 儿童人群中,脊髓肿瘤的发生率低于颅内肿瘤;
2. 室管膜瘤一般生长缓慢,肿瘤成分为起源于脑室壁或脊髓中央管的间变室管膜细胞;
3. 髓外硬膜内室管膜瘤最常见的部位为胸髓,可多发并伴软脑膜转移;
4. 髓外硬膜内室管膜瘤最常见的首发症状为弥漫性或放射性疼痛;
5. 绝大多数的髓外硬膜内室管膜瘤为 WHO II 级,手术完全切除后,神经功能预后良好;
6. 儿童人群中,尽管髓外硬膜内室管膜瘤的发生率很低,在诊断髓外硬膜内疾病时,应将室管膜瘤作为鉴别诊断;
7. 手术治疗是决定预后的主要因素;
8. 有潜在复发风险、向间变转化及转移可能的患者,应该联合放射治疗。 |
